Coinfecção entre HIV e Sífilis: principais complicações clínicas e interferências no diagnóstico laboratorial
HIV and Syphilis coinfection: major clinical complications and laboratory diagnosis coinfection
Marília Sena Barbosa de Vasconcelos1
Deise dos Santos Brito Silva1
Isabela Brandão Peixoto2
1Bacharelanda do curso de Biomedicina do Centro Universitário Jorge Amado ( Unijorge). Salvador-BA, Brasil.
2Mestre em Biotecnologia. Professora universitária. Universidade Federal da Bahia (UFBA). Salvador-BA, Brasil.
Instituição: Centro Universitário Jorge Amado (Unijorge). Salvador-BA, Brasil.
Conflito de interesse: sem conflito de interesses.
Suporte financeiro: sem suporte financeiro.
Recebido em 05/11/2020
Aprovado em 14/01/2021
DOI: 10.21877/2448-3877.202102057
INTRODUÇÃO
Descoberto no ano de 1980, o Vírus da Imunodeficiência Humana (HIV) tornou-se um desafio para a saúde mundial, em virtude do seu caráter pandêmico.(1) De acordo com a Joint United Nations Program on HIV/AIDS (UNAIDS), até o final de 2018, o número de infectados era de 37,9 milhões de pessoas no mundo. Contudo, no Brasil, de 2007 até junho de 2019, foram notificados no Sistema de Informação de Agravos de Notificação (Sinan) 300.496 casos de infecção pelo HIV.(2)
O HIV é um retrovírus, sexualmente transmissível, que pode causar o desenvolvimento da síndrome da imunodeficiência adquirida, a SIDA. O vírus HIV diferencia-se entre HIV-1, o mais patogênico e o mais prevalente no mundo, e o HIV-2, o mais endêmico na África Ocidental.(3) O HIV suprime profundamente o sistema imunológico, atacando as principais células de defesa, os linfócitos TCD4+, tornando o organismo suscetível a doenças oportunistas, como neoplasias, doenças neurológicas e tuberculose.(1)
Classificados como IST’s (infecções sexualmente transmissíveis), o HIV e a sífilis, uma doença infecciosa causada pela bactéria Treponema pallidum, podem ser frequentemente associados em quadros de coinfecção.(4) Isso ocorre devido às mudanças no comportamento humano condicionadas por fatores como o uso de contraceptivos orais e práticas sexuais sem preservativos.(5) Diferente do HIV, a sífilis possui cura com um tratamento de baixo custo, utilizando-se penicilina cristalizada.
Como se trata de uma infecção gradual, a sífilis é classificada, de acordo com sua evolução clínica, em primária, secundária e terciária. Entre dez a noventa dias após o contágio, no sítio da infecção, nos órgãos genitais, apresenta-se um dos principais sinais característicos da fase primária da sífilis, o cancro duro, lesão indolor, de cor avermelhada, que geralmente não apresenta sinais inflamatórios e costuma regredir espontaneamente após algumas semanas.(6) No estágio secundário, há a disseminação sistêmica da bactéria pelo organismo, apresentando um quadro clínico amplo, onde a principal característica é o surgimento de lesões mucocutâneas e erupções eritematosas típicas que acometem principalmente o tronco, as palmas das mãos e as plantas dos pés.(7) No estágio terciário, pode levar ao comprometimento do sistema nervoso central, causando a neurossífilis. A coinfecção do T. pallidum com o vírus HIV pode influenciar no desenvolvimento da sífilis, levando a uma alteração no seu curso natural.(8)
Os testes sorológicos, treponêmicos e não treponêmicos, são os principais métodos para se confirmar o diagnóstico de infecção por sífilis.(9) Segundo a Portaria nº- 3.242, de 30 de dezembro de 2011, o Ministério da Saúde dispõe o Fluxograma Laboratorial da Sífilis e a utilização de teste rápidos para triagem da sífilis, seu diagnóstico e tratamento. De acordo com o Manual Técnico, disponibilizado pelo Ministério da Saúde, pacientes com sífilis devem realizar exames complementares para investigações de IST’s, como hepatites e HIV. Os resultados dos testes sorológicos para sífilis podem sofrer alterações em pacientes HIV positivos. A produção excessiva de anticorpos em resposta à infecção pelo Treponema pallidum leva à inibição da floculação do Venereal Disease Research Laboratory (VDRL), teste não treponêmico, causando resultado falso-negativo, sendo esse fenômeno denominado efeito prozona. Esta reação ocorre principalmente na sífilis secundária e coinfecção com HIV.(10)
Diante disso, o objetivo deste trabalho foi analisar os desafios no diagnóstico laboratorial da sífilis em pacientes HIV positivos, descrevendo os métodos de diagnósticos disponíveis e os riscos e complicações da coinfecção HIV e Treponema pallidum.
Material e Métodos
O método utilizado, para o presente artigo, trata-se de uma revisão literária, integrativa, descritiva e qualitativa, com o intuito de agrupar diversas pesquisas com metodologias distintas, tendo o objetivo de aprofundar o conhecimento sobre os desafios do diagnóstico laboratorial da sífilis em pacientes HIV positivos e suas complicações.(11)
As bases de dados utilizadas para as pesquisas foram o Scientific Electronic Library Online (SciELO) e NCBI/Pubmed, no período entre 2 de março a 4 de junho de 2020. Os idiomas selecionados para as buscas foram o Português e o Inglês, nos quais foram escolhidos os seguintes descritores: efeito prozona (prozone effect), coinfecção HIV e sífilis (HIV and syphilis coinfection) e neurossífilis (neurosyphilis). Além disso, foram incluídos materiais disponibilizados pela Fiocruz, Ministério da Saúde e Organização Mundial da Saúde. Os critérios antepostos para inclusão foram: artigos científicos na língua portuguesa e inglesa, indexados no período de dez anos (2009 a 2019), que estivessem disponíveis para visualização. Já para critérios de exclusão foram definidos: artigos que estivessem fora do período de tempo pré-estabelecido e que não correlacionaram de forma direta com o tema: coinfecção HIV e sífilis ou que não tratasse sobre efeito prozona.
Foram realizadas pesquisas sobre efeito prozona e coinfecção HIV e sífilis, onde 593 documentos foram encontrados (PubMed: 442 e SciELO: 151) e após aplicação dos filtros, seguindo os critérios de inclusão e exclusão, obtiveram-se 259 artigos. Duzentas e vinte e sete publicações foram excluídas através da leitura dos títulos, resumos e objetivo, sendo um duplicado e 226 excluídos por não atenderem os critérios da pesquisa. Por fim, foi selecionado um total de 29 materiais que atendiam aos critérios estabelecidos.
RESULTADOS E DISCUSSÃO
A primeira correlação entre sífilis e o vírus HIV é estabelecida por meio de contágio, pois ambas são infecções sexualmente transmissíveis (IST). Estudos mostram um predomínio de 9,5% de casos de sífilis em infectados por HIV.(12) Em contrapartida, pacientes com sífilis apresentam de duas a nove vezes mais chances de serem infectados com HIV.(13) O aumento recente dos casos de sífilis está relacionado ao comportamento sexual de risco, principalmente ao não uso de preservativos, de usuários de drogas, trabalhadoras sexuais e homens que fazem sexo com outros homens (HSH).(14,15)
As lesões sifilíticas causam danos às mucosas e às barreiras epiteliais, elevam o risco de transmitir e contrair o HIV, gerando consequentemente uma coinfecção.(13-16) Pacientes coinfectados, com HIV e sífilis, podem apresentar manifestações clínicas atípicas.(17) A uveíte é uma complicação clínica reemergente de pacientes HIV positivos com sífilis, podendo ser considerada o primeiro sintoma a se manifestar.(18)
O HIV pode alterar o curso natural da sífilis no organismo, esse fator facilita o aumento de lesões ulceradas no estágio secundário, retardo nos resultados sorológicos e acometimento frequente e precoce do Sistema Nervoso Central (SNC).(8) O SNC pode ser comprometido na coinfecção, desencadeando a neurossífilis, que pode ser classificada em assintomática ou sintomática, nas formas meníngea, cérebro-vascular e parenquimatosa.(19) Estudos demonstram que a manifestação clínica da sífilis está associada a uma condição temporária no aumento da carga viral do HIV e na diminuição da contagem das células TCD4, principalmente em pacientes HIV positivo com sífilis secundária. Este fenômeno ocorre sem explicações plausíveis. Porém, esses níveis retornam à sua normalidade após o tratamento da sífilis.(20) Entretanto, a diminuição na contagem das células TCD4 desencadeia uma maior probabilidade de desenvolvimento da neurossífilis.(21)
A patogenia da coinfecção entre sífilis e HIV pode ser associada ao fato de o organismo se tornar mais suscetível a doenças oportunistas. Isso ocorre devido à diminuição da resposta imune mediada pelas células T. Com a sua função reduzida, as células T diminuem a ativação das células B, interferindo na formação das imunoglobulinas.(18)
O diagnóstico da coinfecção sífilis e HIV segue o mesmo protocolo já estabelecido pela Portaria nº- 3.242, de 30 de dezembro de 2011 do Ministério da Saúde. Inicia-se com uma anamnese detalhada, onde é importante observar a presença de cancro duro ou lesões mucocutâneas características de sífilis secundária, o histórico sexual do paciente, além de exames laboratoriais, onde os mais recorrentes são os testes sorológicos (treponêmicos e não treponêmicos) e a pesquisa direta (campo escuro).(8)
De acordo com o Manual técnico de diagnóstico da sífilis (2016), divulgado pelo Ministério da Saúde, o diagnóstico imunológico padrão deverá ser realizado através de testes treponêmicos e não treponêmicos. Os testes não treponêmicos, como o VDRL (Venereal Disease Research Latoratory) e RPR (Rapid Test Reagin) que são utilizados como triagem, além de serem indispensáveis para o rastreamento e monitoramento da resposta ao tratamento, detectam a presença de anticorpos não treponêmicos (lipoídicos, reagínicos e anticardiolipínicos), entretanto, também estão presentes em outras patologias como a hanseníase, hepatite crônica e lupus. Por esse fator, são considerados inespecíficos, apesar da sua elevada sensibilidade. Em contrapartida, os testes treponêmicos, como o FTA-ABS (Fluorescent Treponemal Antibody Absorption), são altamente específicos pois utilizam o T. pallidum como antígeno, identificando, dessa forma, anticorpos antitreponêmicos, confirmando o diagnóstico.(22,23)
A microscopia de campo escuro é um método fundamental para o diagnóstico da sífilis primária e secundária, sendo considerada um dos testes mais eficazes no diagnóstico de forma direta da sífilis. O exame é realizado com a amostra extraída do cancro primário e das lesões sifilíticas secundária (exsudato seroso de lesões ativas), onde através de um microscópio com condensador de campo escuro é possível visualizar o T. pallidum ainda vivo e móvel. Caso o resultado seja negativo, é possível que as lesões, provavelmente, não sejam provenientes da sífilis, porém, também podem indicar que o paciente recebeu tratamento tópico ou sistêmico, que a lesão está perto da cura ou que o número de T. pallidum era insuficiente para a detecção pelo método de campo escuro. Portanto, com um resultado negativo não pode ser totalmente excluída a possibilidade de infecção por sífilis. Além disso, indivíduos com cancro primário, que apresentam resultados positivos na microscopia de campo escuro, podem apresentar sorologia negativa para sífilis devido ao processo de soroconversão. A coleta para realização dos testes sorológicos devem ser feitos, independente dos resultados obtidos.(24)
Durante o diagnóstico da sífilis podem ocorrer reações atípicas que podem contribuir para um quadro de falso-positivo ou falso-negativo, essas reações surgem geralmente nos testes não treponêmicos. Os testes não treponêmicos que utilizam o método de floculação, por não serem específicos, ou seja, os anticorpos pesquisados não estão presentes exclusivamente na sífilis, podem gerar um quadro de falso-positivo. Geralmente, os casos de falso-positivo apresentam baixa titulação (< 1:8), porém, as baixas titulações não podem ser associadas somente a quadros de falso-positivo. Em casos menos recorrentes, pode ocorrer a associação de titulações altas a resultados falso-positivo, por exemplo, em indivíduos com hanseníase, pessoas que fazem uso de drogas injetáveis e em pessoas vivendo com HIV.(22)
Os testes não treponêmico podem apresentar resultados falso-negativos, principalmente na sífilis secundária, devido a formação do efeito prozona. Este fenômeno ocorre devido à alta concentração de anticorpos nas amostras, impossibilitando a floculação, resultando em uma amostra não reativa.(10)
Pacientes vivendo com HIV podem apresentar resultados falso-negativos, em testes não treponêmicos, como por exemplo o VDRL, pelo declínio da imunidade humoral ou pela elevação das titulações de anticorpos devido à estimulação clonal das células B4. O funcionamento anômalo das células B pode levar a uma superprodução de anticorpos em resposta a um antígeno, colaborando no aparecimento do efeito prozona.(8) Um falso-negativo, em consequência do efeito prozona, pode retardar o diagnóstico da sífilis, possibilitando uma evolução do quadro clínico. Para evitar este fenómeno deve-se diluir a amostra até 1:4 ou 1:8. A titulação deve ser diluída até não reativar.(25) Os casos de falso-negativo acontecem entre 1% a 2%, porém, entre coinfectados por HIV e sífilis, essa resposta sorológica atípica pode aumentar em até 10%.(26)
Pessoas que vivem com HIV, quando infectadas pela sífilis, podem apresentar manifestações clínicas concomitantes, como o desenvolvimento de dois estágios diferentes da sífilis, além de haver uma maior predisposição de câncer, lesões maiores e mais profundas, sífilis primária assintomática, sífilis secundária mais agressiva e alto índice de envolvimento neurológico precoce.(9) O T. pallidum é altamente neuroinvasivo, o acometimento do sistema nervoso central (SNC) pode ocorrer em qualquer estágio da sífilis e as anormalidades no líquido cefalorraquidiano (LCR) podem ser encontrada em até 40% dos pacientes com sífilis precoce, mesmo sem apresentar sintomas neurológicos. A neurossífilis é recorrente em pessoas vivendo com HIV, podendo ser assintomática ou sintomática nas formas meníngea, meningovascular ou parenquimatosa.(27)
A análise do LCR em indivíduos coinfectados com HIV e sífilis, que são acometidos pela neurossífilis, é recomendada pelo Centers for Disease Control and Prevention (CDC). Os achados anormais comuns são a presença de pleocitose e aumento nos níveis de proteínas. O diagnóstico laboratorial é realizado através dos testes treponêmicos e não treponêmicos. O VDRL, teste não treponêmico, no LCR é considerado padrão pela sua especificidade (99,13%), porém possui baixa sensibilidade (30%-70%).(28) A confirmação laboratorial da neurossífilis se dá através dos testes reativos no LCR: contagem de células com pleocitose ou alta concentração das proteínas e VDRL positivo. A presença no líquor de uma contagem de leucócitos ³ 20/mm3, teste não-treponêmico com título ³ 1:32 e contagem de linfócitos T CD4 +< 350 células/mm3 no sangue são indicativos de neurossífilis nos coinfectados pelo HIV.(8) Entretanto, não existe um teste padrão ouro ideal para o diagnóstico da neurossífilis. Com isso, há dificuldades na conduta dos casos suspeitos, atrasando o tratamento e aumentando o risco de sequelas neurológicas.(23)
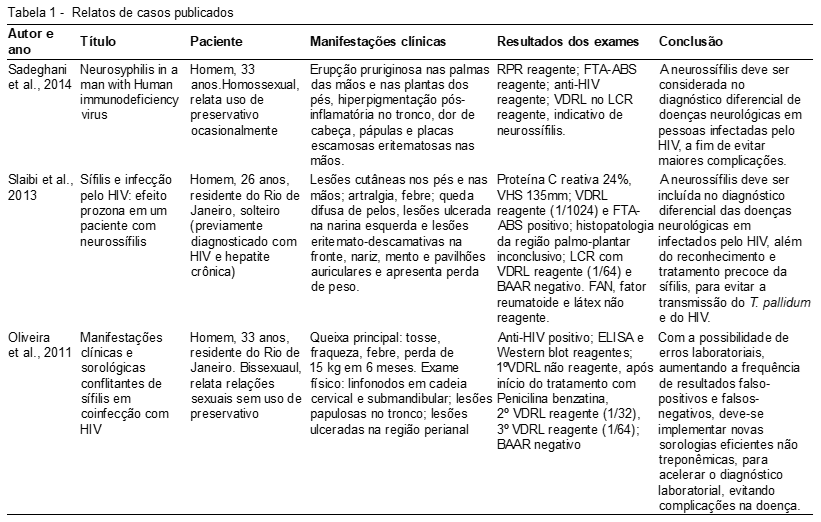
De acordo com o estudo realizado por Oliveira e colaboradores (2011), pode ser observado a presença do efeito prozona em quadro de coinfecção HIV e sífilis. O paciente foi submetido a três testes não treponêmicos, após o 1º VDRL apresentar um resultado falso-negativo, em decorrência desse fenômeno. Assim como no trabalho apresentado por Slaibi e colaboradores (2013), onde foi relatada a presença do efeito prozona, havendo um retardo no diagnóstico, além do desenvolvimento da neurossífilis assintomática, diagnosticada através do VDRL, utilizando a amostra do LCR. Além disso,o trabalho de Slaibi corrobora com o relato de caso realizado por Sadeghani et al., (2014) onde o paciente apresenta um quadro de neurossífilis, confirmado após a realização do VDRL em LCR (Tabela 1), observando-se assim que a análise utilizando o líquor cefalorraquidiano no VDRL é relevante no diagnóstico da neurossífilis, mesmo não sendo considerado teste padrão ouro. No Brasil, não há um padrão de diagnóstico para coinfecção de HIV e sífilis, porém, diretrizes internacionais recomendam que indivíduos HIV positivo façam triagem para rastreio de sífilis no mínimo uma vez ao ano, com o objetivo de acelerar o diagnóstico e tratamento, rompendo, dessa forma, a transmissão subsequente da sífilis.(29) O Ministério da Saúde disponibiliza testes rápidos para HIV e para sífilis nas redes públicas de saúde, sendo de fácil acesso à população. O tratamento da sífilis, em indivíduos coinfectados com HIV, permanece o mesmo dos indivíduos que não são infectados com o retrovírus. A penicilina G, por via intramuscular, mantém-se como a primeira opção, seguido da doxiciclina, por via oral.(12)
Sendo assim, um diagnóstico precoce e eficiente em casos de coinfecção HIV e sífilis, se faz necessário para evitar as complicações clínicas em ambas as infecções, pois desse modo a terapêutica pode ser iniciada rapidamente, levando à cura da sífilis, impossibilitando o acometimento do Sistema Nervoso Central e, consequentemente, o desenvolvimento da neurossífilis em coinfectados. Para isso, é importante a formulação de um protocolo de diagnóstico, executado pelo Ministério da Saúde, para que dessa maneira, haja uma padronização no processo e como resultado, uma agilidade no diagnóstico. Além da inclusão das informações sobre as coinfecções nas fichas de notificação compulsória das IST’s, para que se possa reconhecer a prevalência desse dado. Dessa forma, seria possível a implementação de medidas de prevenção e controle desse agravo.
CONCLUSÃO
Durante o quadro de coinfecção entre HIV e sífilis, pode ocorrer um aumento da carga viral do HIV e uma diminuição das células TCD4, causados pela estimulação da expressão gênica do HIV nas células infectadas. Além disso, o HIV altera o curso natural da sífilis, facilitando o aumento das lesões sifilíticas, na sífilis secundária, além de interferências nos exames sorológicos e acometer o Sistema Nervoso Central, levando a um possível desenvolvimento da neurossífilis. As interferências nos exames sorológicos podem retardar o diagnóstico da sífilis. Os resultados falso-negativos, causados pelo efeito prozona, nos testes não treponêmicos, são mais detectados em pessoas vivendo com HIV. Em contrapartida, os resultados falso-positivos ocorrem por causa dos testes não treponêmicos não serem específicos para sífilis, podendo ser reativos em pacientes com lúpus, hanseníase e também HIV.
Apesar das dificuldades no diagnóstico laboratorial, não existe um protocolo específico para essas coinfecções. Esse fator contribui para um retardo no diagnóstico, colaborando no desenvolvimento de complicações clínicas graves. Portanto, concluímos que um protocolo se faz necessário para um diagnóstico mais apropriado e preciso nos casos de coinfecção de HIV e sífilis.
Agradecimentos
Primeiramente a Deus por toda coragem e força, para superar os desafios e dificuldades. Aos nossos familiares, pelo apoio e incentivo nos momentos difíceis. À nossa orientadora Isabela Peixoto, por todo ensinamento, auxílio e dedicação.
Abstract
Introduction: Changes in sexual behavior increase cases of co-infection between HIV and syphilis, and it is becoming a challenge for public health worldwide. Complications of this co-infection, such as cutaneous and neurological manifestations, are mainly caused by late diagnosis. Objective: to describe the main complications in the clinical picture of co-infected with HIV and syphilis and the possible interferences in the diagnosis. Methods: This article is an integrative literary review based on articles published in English and Portuguese from 2009 to 2019, which report on HIV and syphilis co-infection. Discussion: Patients co-infected with HIV and syphilis, may present atypical symptoms, this occurs due to changes in the natural course of syphilis. During the diagnosis of syphilis, in HIV-infected individuals, atypical reactions, such as the prozone effect, can generate false-positive and false-negative conditions in non-treponemal tests. These variations can delay the diagnosis, causing complications, such as neurosyphilis. Conclusion: However, the interfering, as false-negative and false-positive results, with the diagnosis of syphilis, can alter the results of laboratory test.
Keywords
Coinfection; HIV; neurosyphilis; serodiagnosis
REFERÊNCIAS
- Santos IK, Azevedo KPM, Silveira APKF, Leitão JC, Bento T, Dantas PMS, et al. Physical activity and sleep of persons living with HIV/AIDS: A systematic review. Rev Andal Med Deporte (internet). 2017;10(1):19-24. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1888-75462017000100019&lng=es. https://dx.doi.org/10.1016/j.ramd.2016.08.001.
- Secretaria de vigilância em saúde. Boletim Epidemiológico de HIV e Aids. Brasília: Ministério da Saúde; 2019.
- Lazzarotto AR, Deresz A, Sprinz EF. HIV/AIDS e Treinamento Concorrente: a Revisão Sistemática. Rev Bras Med Esporte. 2010;16(2):149-153. Available from: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1517-86922010000200015&lng=en. https://doi.org/10.1590/S1517-86922010000200015.
- Oliveira FL, Benicio K, Cerutti G, Natividade N, Nery J.A.C. Manifestações Clínicas e Sorológicas Conflitantes de Sífilis em Coinfecção pelo HIV. DST- J bras Doenças Sex Transm. 2011;23(4):222-224.
- Luppi CG, Gomes SEC, Silva RJC, Ueno AM, Santos AMK, Tayra A, et al. Fatores associados à coinfecção por HIV em casos de sífilis adquirida notificados em um Centro de Referência de Doenças Sexualmente Transmissíveis e Aids no município de São Paulo. Epidemiol. Serv. Saúde. 2018;27(1):1-11. Available from: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S2237-96222018000100307&lng=en. https://doi.org/10.5123/s1679-49742018000100008.
- Hamerschlak N, Saraiva JCP. Sífilis. In: Pereira RAAP, Levi JE, Kutner JM. Hemoterapia e doenças infecciosas. 1a ed. Barueri, SP. Manole, 2014. p. 63-6.13.
- Salado-Rasmussen K.Syphilis and HIV co-infecção: Epidemiologia, tratamento e tipagem molecular de Treponema pallidum. Dan Med J. 2015;62 (12): B5176.
- Slaibi EB, Nina FCAF, Velihovetchi N, Bastos MLS, Ronchini K, Nery JAC, et al.Sífilis e infecção pelo HIV: efeito prozona em um paciente com neurossífilis. Revista SPDV. 2013; 71(1):111-117.
- Abdul Wahab A, Rahman MM, Mohammad M, Hussin S. Case series of syphilis and HIV co-infections. Pak J Med Sci. 2013 May;29(3):856-8. doi: 10.12669/pjms.293.3346.
- Vasconcelos P, Fraga A, Costa JB, Felipe P, Almeida LS, Marques MS. Fenômeno prozona em sífilis secundária. a importância da comunicação entre o clínico e o laboratório. Revista SPDV.2012; 70(1):113-116.
- Soares CB, Hoga LAK, Peduzzi M, Sangaleti C, Yonekura T, Silva DRAD. Revisão integrativa: conceitos e métodos utilizados na enfermagem.Rev Esc Enferm. 2014; 48(2):335-45.
- Santos AMG, Souza Júnior VR, Melo FL, Aquino AECA, Ramos MOA, Araujo LM, et al. Prevalence and risk factors of syphilis and human immunodeficiency virus co-infection at a university hospital in Brazil. Rev Soc Bras Med Trop. 2018; 51(6):813-818. doi: 10.1590/0037-8682-0097-2018.
- Köksal MO, Beka H, Evliceb O, Çiftçi S, Keskin F, Basaran S, et al. Syphilis seroprevalence among HIV-infected males in Istanbul, Turkey. Rev Argent Microbiol. 2020;52 (4): 266-271. doi: 10.1016/j.ram.2020.01.002.
- Saje A, Tomazic J. Syphilis and HIV co-infection: excellent response to multiple doses of benzathine penicillin. Acta Dermatovenerol Alp Pannonica Adriat. 2014 Mar;23(1):1-3
- Bourouache M, Mimouni R, Nejmeddine M, Chadli S, Benlmeliani F, Sardi J, et al. The prevalence of syphilis in HIV-seropositive patients: a retrospective study at the regional hospital in Agadir, Morocco. Pan Afr Med J. 2019 Jul 25;33:252. doi: 10.11604/pamj.2019.33.252.15781.
- Kidd S, Torrone E, Su J, Weinstock H. Reported Primary and Secondary Syphilis Cases in the United States: Implications for HIV Infection. Sex Transm Dis. 2018 Sep;45(9S Suppl 1):S42-S47. doi: 10.1097/OLQ.0000000000000810.
- Veasey JV, Salem LAN, Santos FHY. Corymbiform syphilis associated with three other sexually transmitted infections. An Bras Dermatol. 2018;93(1):129-132. doi: 10.1590/abd1806-4841.20186850.
- Sadeghani K, Kallini J.R, Khachemoune A. Neurosyphilis in a Man with Human Immunodeficiency Virus. J Clin Aesthet Dermatol. 2014;7(8):35-40.
- Bastos TC, Gomes NM, Francesconi V, Maia DCC, Menezes CKS, Francesconi F. Syphilis associated with paretic neurosyphilis mimicking Reiter’s syndrome in HIV-infected patients. An Bras Dermatol. 2015 May-Jun;90(3 Suppl 1):212-5. doi: 10.1590/abd1806-4841.20153625
- Buchacz K, Patel P, Taylor M, Kerndt PR, Byers RH, Holmberg SD, et al. Syphilis increases HIV viral load and decreases CD4 cell counts in HIV-infected patients with new syphilis infections. AIDS. 2004; 18(15): 2075-2079. doi: 10.1097/00002030-200410210-00012.
- Shilaih M, Marzel A, Braun DL, Scherrer AU, Kovari H, Young J, et al; the Swiss HIV Cohort Study.Factors associated with syphilis incidence in the HIV-infected in the era of highly active antiretrovirals. Medicine (Baltimore). 2017 Jan;96(2):e5849. doi: 10.1097/MD. 0000000000005849. Erratum in: Medicine (Baltimore). 2017 Mar 10;96(10):e6435.
- Secretaria de Vigilância em Saúde. Manual técnico para diagnóstico da sífilis. Brasília: Ministério da Saúde; 2016.
- Versiani I, Cabral-Castro MJ, Puccioni-Sohler M. A comparison of nontreponemal tests in cerebrospinal fluid for neurosyphilis diagnosis: equivalent detection of specific antibodies. Arq Neuropsiquiatr. 2019;77(2):91-95. doi: 10.1590/0004-282X20180155.
- Organização Mundial da Saúde. Diagnóstico laboratorial de doenças sexualmente transmissíveis, incluindo o vírus da imunodeficiência humana. Brasília: Ministério da Saúde, 2015.
- Jung DL, Becker D, Renner JDP. Efeito prozona no diagnóstico de sífilis pelo método VDRL: experiência de um serviço de referência no sul do Brasil. Rev Epidemiol Control Infect. 2014; 4(1):02-06.
- Mosquera G, Cuéllar I, Tamayo M, Charry L. Secondary syphilis in hiv infection, with Prozone phenomenon. Acta Med Colomb. 2014; 39: 69-71.
- Ho E.L, Maxwell CL, Dunaway SB, Sahi SK, Tantalo CL, Lukahart SA. Neurosyphilis Increases Human Immunodeficiency Virus (HIV)-associated Central Nervous System Inflammation but Does Not Explain Cognitive Impairment in HIV infected Individuals With Syphilis. Clin Infect Dis. 2017 Sep 15;65(6):943-948. doi: 10.1093/cid/cix473.
- Morshed MG, Singh A.E. Recent Trends in the Serologic Diagnosis of Syphilis. Clin Vaccine Immunol. 2015 Feb;22(2):137-47. doi: 10.1128/CVI.00681-14.
- Burchell AN, Allen VG, Grewal R, MacPherson PA, Rachlis A, Walmsley S, et al. Enhanced syphilis screening among HIV positive men (ESSAHM): a study protocol for a clinic-randomized trial with stepped wedge design. Implement Sci. 2016 Jan 16;11:8. doi: 10.1186/s13012-016-0371-0.
Correspondência
Marília Sena Barbosa de Vasconcelos
Av. Luís Viana, 6775 – São Marcos
41680-400 – Salvador – BA, Brasil
