Avaliação da concordância da dispensação de antimicrobianos em relação aos microrganismos isolados em culturas de um hospital no meio-oeste catarinense
Evaluation of the concordance of the antimicrobial dispensation in relation to the microorganisms isolated in cultures of a hospital in the middle-west of Santa Catarina State
Alana de Souza1
Bruna do Prado Alves1
Emyr Hiago Bellaver2
Vilmair Zancaaro2
1Universidade Alto Vale do Rio do Peixe (UNIARP), Campus Caçador – Caçador-SC, Brasil.
2Mestre. Universidade Alto Vale do Rio do Peixe (UNIARP), Campus Caçador – Caçador-SC, Brasil.
Instituição: Universidade Alto Vale do Rio do Peixe (UNIARP), Campus Caçador – Caçador-SC, Brasil.
Recebido em 30/06/2019
Artigo aprovado em 11/12/2019
DOI: 10.21877/2448-3877.201900874
INTRODUÇÃO
Na prática hospitalar, os antibacterianos estão entre os medicamentos mais prescritos e o seu uso inadequado implica resistência bacteriana, elevação de custos e diminuição da qualidade de vida do paciente. O princípio da escolha do antimicrobiano se norteia por testes de efetividade microbiológica para microrganismos coletados do paciente, isto é, terapia específica. Em contrapartida, existem situações nas quais o início do tratamento precisa ser feito antes do diagnóstico laboratorial, representando a terapia empírica. O tratamento empírico é aceitável em condições de severidade da infecção, impossibilidade de se conseguir isolado clínico e incompetência de testes de eficiência microbiológica para algumas bactérias.(1,2)
A utilização de antimicrobianos nos hospitais tem sido avaliada como inadequada, irrelevante ou exagerada. Os microrganismos, anteriormente sensíveis aos antimicrobianos comuns e que se limitavam a ocasionar infecções dentro do ambiente hospitalar, têm se tornado razões de morbidade e mortalidade nos pacientes internados, além de afetar o ambiente extra-hospitalar por seus diversos meios de difusão, promovendo doenças graves na população antes saudável.(3,4)
Além disso, os eventos adversos a medicamentos (EAMs) podem promover o prolongamento do tempo de internação hospitalar, ocasionar agravamentos na situação clínica do paciente e até levar ao óbito.(5)
Além dos fatores relativos aos agentes microbianos, a escolha do antimicrobiano deve estar fundamentada no conhecimento de outros fatores, como as peculiaridades do hospedeiro e os aspectos farmacológicos básicos (farmacocinética e farmacodinâmica) do antimicrobiano a ser utilizado, fato relevante apontado pela Organização Mundial da Saúde (OMS), uma vez que cerca de 50% das prescrições dos antimicrobianos em todo o mundo são inapropriadas. Tal fato justifica o monitoramento do uso de antimicrobianos, desde sua compra até os resultados terapêuticos obtidos através deles.(6,7)
Considerando a importância que representa esta classe terapêutica, devem-se centralizar esforços em medidas que correlacionem o microrganismo isolado, o perfil de sensibilidade e a necessidade de padronização dos antibacterianos testados com as normas vigentes do Clinical & Laboratory Standards Institute (CLSI), para que a prescrição adequada de antimicrobianos se consolide em uma das ações no combate à resistência microbiana.(8,9)
A equipe laboratorial tem como componentes sua maior parte formada por farmacêuticos e biomédicos. Ambos têm a propensão de amplificar medidas, tendo por principal objetivo prevenir a propagação do microrganismo resistente contestando o uso inadequado de antimicrobianos, as elevadas taxas de infecções hospitalares, extensão no tempo de internação e mortalidade, condição que vem agravando a posição financeira dos hospitais e todo o sistema de saúde pública no país.(10,11)
A Comissão de Controle de Infecção Hospitalar (CCIH) é indispensável na prevenção da resistência bacteriana. O farmacêutico e o biomédico, como componentes da CCIH, são os profissionais capacitados para avaliar as prescrições hospitalares, propor o uso adequado dos antimicrobianos, elaborar juntamente com uma equipe multidisciplinar um guia de uso de antibacterianos. A padronização deve ser realizada, assim como os exames de identificação do agente infeccioso e sensibilidade dos antimicrobianos, para a correta seleção do fármaco, a prevenção da propagação do patógeno e sua correta eliminação do ambiente.(12,13)
Assim, o objetivo deste estudo foi analisar a concordância da dispensação de antimicrobianos em relação aos microrganismos isolados em culturas de um hospital no meio oeste catarinense.
Material e Métodos
O presente estudo foi realizado com base nos resultados dos laudos laboratoriais microbiológicos e as prescrições médicas de antibacterianos. O local da pesquisa foi em um hospital do meio-oeste catarinense de médio porte com 163 leitos.
Essa instituição possui abrangência regional prestando serviços aos usuários o Sistema Único de Saúde, atendimentos de conveniados e particulares. Também conta com serviços de média complexidade nas demais unidades assistenciais: ambulatório de especialidades, urgência e emergência, Centro e Unidade de Terapia Intensiva (CTI), pediatria e obstetrícia. A farmácia do hospital possuía sistema de distribuição de medicamentos individualizada. O laboratório do hospital possuía setor de microbiologia para as análises das culturas, identificação bacteriana e teste de sensibilidade aos antibacterianos.
Após aprovação de número 67386417.3.0000.5593 do Comitê de Ética em Pesquisa com Seres Humanos da Universidade Alto Vale do Rio do Peixe – UNIARP, foram coletados os dados dos prontuários eletrônicos dos pacientes. Após a identificação dos pacientes, foram analisados os laudos laboratoriais microbiológicos e as prescrições médicas dos adultos internados na faixa etária de 19 a 88 anos, de ambos os gêneros, no período de janeiro de 2017 a julho de 2017.
Como critério de inclusão, foram coletados os dados apenas dos prontuários com prescrição de antibacterianos via oral e/ou parenteral, cujos pacientes permaneceram no mínimo cinco dias internados e possuíam cultura com identificação bacteriana e teste de susceptibilidade aos antimicrobianos realizados pelo laboratório de microbiologia do hospital.
Para a avaliação da concordância da dispensação de antimicrobianos em relação aos microrganismos isolados foram analisadas as bactérias causadoras da infecção, a susceptibilidade ao antimicrobiano e a relação como a padronização proposta pelo CLSI. Para as análises dos dados foram elaboradas planilhas no programa Microsoft Office Excel e, após, processada a estatística descritiva utilizando-se valores absolutos e porcentagens por meio de tabelas.
RESULTADOS
Neste estudo pôde-se verificar que 17,4% tinham a idade entre 19 e 40 anos, 23,9% entre 41 e 60 anos e 58,6% entre 61 e 88 anos. No período estudado observou-se um total de 66 amostras sendo quatro de hemocultura, 21 de urocultura e 41 de aspirado traqueal.
Os antibacterianos testados foram divididos em grupos (A, B, C, U) segundo normativas do CLSI. Para o grupo A são testados antibacterianos das classes das penicilinas, cefalosporinas de 1ª e 3ª geração, aminoglicosídeos, macrolídeos, sulfonamidas e lincosamidas. Para o grupo B são testados antibacterianos das classes das penicilinas, cefalosporinas de 2ª, 3ª e 4ª geração, aminoglicosídeos, quinolonas, carbapenêmicos (ß-lactâmico), glicopeptídeos, oxazolidonas e sulfonamidas. Para o grupo C são utilizados os antibacterianos das classes ß-lactâmicos, cefalosporinas de 3ª e 5ª geração, tetraciclinas, anfenicois, quinolonas e aminoglicosídeos. O grupo U fica restrito ao uso para uroculturas e são testados antibacterianos das classes cefalosporinas de 1ª geração, as quinolonas, tetraciclina e sulfonamidas.
Ao analisarmos a Tabela 1, infere-se que os antibacterianos testados estão parcialmente corretos e de acordo com o CLSI. Foram testados do grupo A 22,2%, do grupo B, 5,5%, grupo B*,16,6%, grupo C, 16,6%, grupo U, 22,2% e grupo Z, 16,6%. Os antibacterianos prescritos e dispensados variaram de 1 a 5 por paciente, sendo 25% dispensados de forma correta, 25% parcialmente correta e 50% de forma incorreta, ou seja, não preconizados pelo CLSI em um período de internação, que foi de 14 a 43 dias.

A distribuição dos antibacterianos pertence a diferentes grupos dos antibacterianos prescritos, nota-se que o foco de interesse não foi alcançado, visto que houve erros na prescrição e dispensação dos antibacterianos. Dessa forma, infere-se que pacientes com um longo período de internação podem não ter obtido resultados positivos com o tratamento, uma vez que fizeram uso inadequado de antibacterianos.
Ao analisarmos os resultados apresentados na Tabela 2, observa-se que 21,6% dos antibacterianos foram testados corretamente, seguindo a norma preconizada pelo CLSI. Os antibacterianos testados do grupo A foram 21,6%, grupo B, 21,6%, grupo C, 18,5%, grupo U, 21,6%, grupo Z, 9,2% e grupo Z*, 7,2%. O período de internação variou de 6 a 130 dias, tendo em vista que os pacientes com longo prazo de internamento estavam tratando outros tipos de doenças.
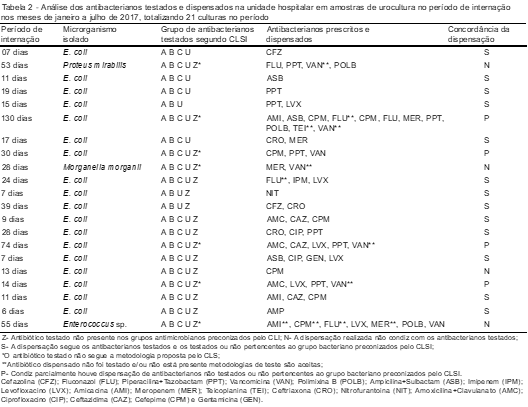
Após os resultados das uroculturas, ressalta-se que 61,9% do total de pacientes receberam tratamento direcionado onde os antibacterianos foram prescritos e dispensados de acordo com a preconização do CLSI. Do total, 19,0% estavam parcialmente corretos enquanto que 19,0% foram prescritos de forma inadequada. Em face ao exposto, mais da metade dos pacientes teve o tratamento adequado para a patologia diagnosticada.
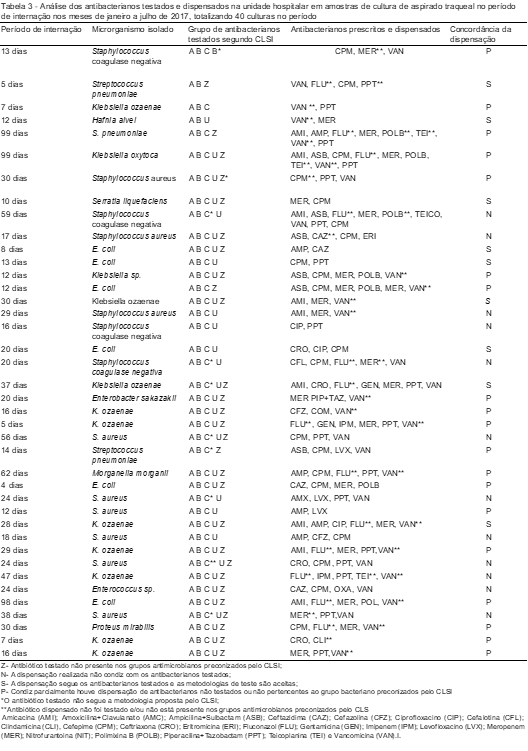
A análise da Tabela 3 evidencia que 15,6% dos antibacterianos foram testados de maneira inadequada em um período de internamento que variou entre 5 a 99 dias, lembrando que os pacientes com internação, em longo prazo, tratavam também outras patologias.
A análise da dispensação de antimicrobianos em amostras de aspirado traqueal apresenta um erro significativo em relação às prescrições e à dispensação, com apenas 22,5% prescritas de forma correta, 30% de prescrições incorretas e 47,5% parcialmente corretas, havendo dispensação de antibacterianos não testados e não pertencentes aos grupos preconizados pelo CLSI para os microrganismos isolados.
DISCUSSÃO
A importância do monitoramento e do padrão de sensibilidade/resistência dos antimicrobianos frente aos microrganismos aumenta diante das falhas no tratamento que, na maioria das vezes, é empírico. No entanto, para o sucesso da terapêutica é necessário uma nova conduta que favoreça o sucesso na terapia.
Uma das diretrizes mais populares utilizadas em todo o mundo é a do Instituto de Padrões Clínicos e de Laboratório (CLSI), cujos cortes interpretativos para antibacterianos são baseados em distribuições de Concentrações Inibitórias Mínimas (MIC), propriedades farmacocinética, farmacodinâmicas e mecanismos de resistência.(14,15) As infecções mais prevalentes em ambientes hospitalares no Brasil, em um estudo realizado nas cinco regiões brasileiras, destacaram a pneumonia, com prevalência de 3,6%, a sepse com 3,5%, a infecção do sítio cirúrgico com 1,4%, a infecção do trato urinário com 1,1% dos casos.(16)
As infecções causadas por patógenos na circulação sanguínea tem sido de grande impacto sobre o diagnóstico e cuidados terapêuticos em pacientes. A identificação do microrganismo ocorre através de análise bacteriológica no sangue pela hemocultura e tem valor preditivo quanto ao diagnóstico, uma vez que os casos de septicemia são os mais agravantes na evolução clínica do paciente.(17)
A terapia empírica de amplo espectro deve ser utilizada nos pacientes com sepse grave ou choque séptico, com o objetivo de oferecer melhor cobertura antimicrobiana para o paciente. Na escolha da terapia de amplo espectro devem-se considerar os seguintes critérios: o foco primário da infecção, a susceptibilidade dos patógenos conforme o local de aquisição da infecção (hospital ou comunidade), infecções prévias e uso recente de antimicrobianos.(18-20)
No que diz respeito ao tratamento antimicrobiano, ressalta-se que o uso de antibacterianos de amplo espectro de ação na terapia empírica está relacionado a menores taxas de mortalidade entre pacientes criticamente enfermos.(21-23) Por este motivo, os guidelines para tratamento recomendam que pacientes que possuam fatores de risco para infecções por microrganismos resistentes recebam terapia empírica com pelo menos dois antimicrobianos de amplo espectro de ação,(24,25) o que foi observado neste trabalho.
Entretanto, o uso indiscriminado de antibacterianos de amplo espectro pode favorecer a ocorrência de resistência bacteriana, além de elevar os custos. Nesta pesquisa, o tratamento empírico dos pacientes foi mais oneroso que o tratamento direcionado (Tabela 1). Ressaltamos a importância do ajuste dos antibacterianos de acordo com os resultados das culturas, ou seja, bactéria isolada, Staphylococcus coagulase negativa, e o antibiótico testado não seguiu a metodologia proposta e/ou o antibiótico dispensado não foi testado e/ou não está presente nos grupos preconizados pelo CLSI.
Uma hipótese levantada nessa pesquisa em relação ao não ajuste do tratamento antimicrobiano pode ter sido pela demora do resultado laboratorial da hemocultura, sendo que o tratamento empírico pode ter chegado ao fim ou o paciente não apresentava mais os sintomas da infecção, optando-se por não se realizar o direcionamento.
Ao analisar 106 uroculturas de pacientes hospitalizados na Santa Casa de Misericórdia de Ponta Grossa-PR, os autores observaram que, dos 94 prontuários estudados, em 80,8% constavam antibacterianos prescritos. Em 62,8% iniciou-se o tratamento empiricamente e em 18% aguardou-se o resultado do antibiograma para a tomada de decisão. Na comparação entre o perfil de susceptibilidade, observado no antibiograma com as prescrições empíricas, observou-se que em 81,4% dos prontuários os antimicrobianos prescritos apresentaram sensibilidade no antibiograma e em 18,6% estavam resistentes. O antibiótico empírico de escolha foi o norfloxacino, onde as Escherichia coli isoladas de infecções comunitárias e hospitalares apresentaram taxa de resistência de 11,6% e 15,8%, respectivamente.(26)
Analisando infecções do trato urinário (ITU), os autores encontraram prevalência de E. coli em 69,9% das amostras, comparável ao que foi relatado em estudos realizados em outras regiões do Brasil, como em São Paulo, Rio Grande do Sul, Ribeirão Preto e em Caçador-SC. Dentre as principais causas evitáveis que podem conduzir um paciente com infecção urinária à morte, destaca-se a prescrição do tratamento farmacológico inadequado como a principal causa.(27,28)
Em um estudo realizado em um hospital do sudeste de Minas Gerais, a maioria das bactérias isoladas em uroculturas foi proveniente de pacientes do gênero feminino (54,7%). A prevalência de identificação nas amostras foi de Klebsiella pneumoniae (18,0%), Escherichia coli (17,6%) e Pseudomonas aeruginosa (9,5%), o que chama a atenção por serem bactérias Gram-negativas com grande probabilidade de desenvolverem rapidamente mecanismos de resistência a múltiplos antibacterianos.(29,30)
No presente estudo, no que diz respeito ao tratamento antimicrobiano dos pacientes, notou-se que 38% dos pacientes utilizaram antibiótico empírico. O recebimento do tratamento empírico pode ser por ausência ou demora nos resultados dos antibiogramas ou antibiogramas com antibacterianos testados de forma incorreta.
As infecções causadas por bactérias resistentes têm um impacto negativo nas finanças dos hospitais, visto que eleva o tempo de internação, necessidade de antimicrobianos de última geração, que são mais caros, e consequentemente aumenta o risco de mortalidade. Na Europa, por exemplo, as resistências bacterianas aos antimicrobianos custam nove bilhões de euros por ano e nos Estados Unidos de quatro a cinco bilhões de dólares.(12,13)
Especificamente no cenário nacional, observa-se a carência de estudos sobre o custo direto com antimicrobianos no tratamento de infecções causadas por microrganismos resistentes em um contexto em que a resistência bacteriana torna-se cada vez mais frequente e os antibacterianos são utilizados de forma indiscriminada, sem padronização nacional e sem observância aos protocolos com recomendações internacionais.(11)
No ambiente hospitalar, a CCIH, a farmácia e o laboratório de microbiologia devem instituir critérios de escolha e emprego dos antimicrobianos na tentativa de tornar mínima a falha no tratamento, a toxicidade e as despesas com estes fármacos, avaliando-se continuamente a questão da resistência microbiana.
CONCLUSÕES
Mediante o exposto, foi possível verificar que 28,8% dos antibacterianos prescritos não estavam de acordo com a metodologia ou com a classe testada preconizada pelo CLSI, 37,9% estavam parcialmente corretos e 33,3% estavam corretos em relação aos objetivos deste estudo. Os resultados do presente estudo podem servir de alerta às instituições hospitalares para que adotem um programa de controle e racionalização do uso de antimicrobianos, fundamentado no laudo do antibiograma liberado pelo laboratório e na concordância da dispensação desses medicamentos em relação aos microrganismos isolados e contemplando medidas que permitam uma melhoria no padrão de prescrição pautado no CLSI.
O estudo proposto traz subsídios para pesquisas nesta temática. O cenário atual é preocupante, e o desenvolvimento de novos antibacterianos e novas medidas de controle se faz cada vez mais importante num mundo globalizado onde todas as áreas da microbiologia se fazem presentes. É necessário reavaliar a terapêutica e as prescrições para os pacientes, diminuindo os possíveis equívocos cometidos inicialmente.
Abstract
Antibacterial drugs are among the most commonly prescribed and dispensed drugs, especially in hospital settings. However, their inadequate use, improper test methodologies, lack of cohesive prescribing and non-adherence to treatment imply bacterial resistance, increased cost of therapies and decreased quality of life of the patient. The objective of this study was to analyze the consistency of prescription, dispensation and antibacterial tested based on the Clinical & Laboratory Standards Institute (CLSI) standards contained in the manual M100-S25. Data were obtained through the analysis of blood cultures, urine cultures and tracheal aspirate from patients hospitalized from January to July 2017 in a medium-sized hospital in a municipality located in the Midwest of Santa Catarina, totaling 66 samples. Of the total medical records and cultures analyzed, 28.8% of the prescribed antibacterial were not in accordance with the methodology or CLSI class, 37.9% were partially correct and 33.3% were correct in relation to the objectives of this study. being observed needs of redirection of the therapy and more rigorous adaptation of the methodologies in force in the manual. The results of the present study may serve as a warning to hospital institutions to adopt the rationalization of the use of antimicrobials, based on the antibiogram report released by the laboratory and on the agreement of the dispensation on isolated microorganisms and contemplating measures that allow an improvement in the standard prescription based on CLSI.
Keywords
Antimicrobial; dispensation; hospital
REFERÊNCIAS
- Silva ERM. Análise do perfil das prescrições de antimicrobianos na clínica médica de um hospital público do Pará. Rev Bras Farm Hosp Serv Saúde. 2012;3(2):15-19.
- Rodrigues FDA, Bertoldi AD. Perfil da utilização de antimicrobianos em um hospital privado. Ciênc. Saúde Colet. 2010;15(1):1239-1247.
- Azevedo EF, Barbosa LA, Cassiani SHDB. Administração de antibióticos por via subcutânea: uma revisão integrativa da literatura. Acta Paulista de Enfermagem. 2012;25(5): 817-822.
- Costa ALP da; Silva Junior ACS. Resistência bacteriana aos antibióticos e Saúde Pública: uma breve revisão de literatura. Estação Científica (UNIFAP). 2017;7(2): 45-57, 2017.
- Leite MS, Deuschle VCKN, Deuschle RAN. Eventos adversos a medicamentos em ambiente hospitalar. Revista Espaço Ciência & Saúde. 2016;4(1):82-91.
- World Health Organization. (2012). The pursuit of responsible use of medicines: sharing and learning from country experiences. World Health Organization. https://apps.who.int/iris/handle/10665/75828.
- Ferreira VM, Gonzaga LMO, Gonzaga LMC, Batista TB, Moreira ED, Oliveira MVM. Perfil de dispensação de antibióticos nos ambientes ambulatorial e hospitalar em Montes Claros – MG. Rev Unimontes Científica. 2016;18(1):55-63.
- Anvisa – Normas de Desempenho para Testes de Sensibilidade Antimicrobiana: 15º Suplemento Informativo. M100-S15 v. 25, n. 1 Substitui a Norma M100-S14. 2005;24.
- CLSI. Performance Standards for Antimicrobial Susceptibility Testing; Twenty-Third Informational Supplement. CLSI document M100-S23. Wayne, PA: Clinical and Laboratory Standards Institute; 2013.
- Franco JMPL, Menezes CDA, Cabral FRF, Mendes RC. O papel do farmacêutico frente à resistência bacteriana ocasionada pelo uso irracional de antimicrobianos. Revisão integrativa. rev. e-ciênc. 2015;3(2):57-65. DOI: http://dx.doi.org/10.19095/rec. v3i2.64.
- Bader MS, Loeb M, Brooks AA. An update on the management of urinary tract infections in the era of antimicrobial resistance. Postgrad Med. 2017;129(2):242-258. https://doi.org/10.1080/00325481.2017.1246055
- Gottlieb T, Nimmo GR. Antibiotic resistance is an emerging threat to public health: an urgent call to action at the Antimicrobial Resistance Summit. Med J Aust. 2011 Mar 21;194(6):281-3.
- Fernandes IDQ, Sousa HF, Brito MAM, Tavares SN, Matos VC, Souza MOB. Impacto farmacoeconômico da racionalização do uso de antimicrobianos em unidades de terapia intensiva. Rev Bras Farm Hosp Serv Saúde. 2012;3(4):10-14.
- Marchese A, Esposito S, Barbieri R, Bassetti M, Debbia E. Does the adoption of EUCAST susceptibility breakpoints affect the selection of antimicrobials to treat acute community-acquired respiratory tract infections? BMC Infect Dis. 2012 Aug 6;12:181. DOI: 10.1186/1471-2334-12-181.
- Wolfensberger A, Sax H, Weber R, Zbinden R, Kuster SP, Hombach M. Change of antibiotic susceptibility testing guidelines from CLSI to EUCAST: influence on cumulative hospital antibiograms. PLoS One. 2013 Nov 1;8(11):e79130. DOI: 10.1371/journal.pone. 0079130.
- Fortaleza CMCB, Padoveze MC, Kiffer C, Barth AL, Carneiro ICRS, Rodrigues JLN, et al. Countrywide prevalence study of healthcare-associated infections in Brazilian hospitals: preliminary results. Antimicrob Resist Infect Control. 2013;2(Suppl 1):O26. doi: 10.1186/2047-2994-2-S1-O26.
- Alves LNS, Oliveira CR, Silva LAP, Gervásio SMD, Alves SR, Sgavioli GM. Hemoculturas: estudo da prevalência dos microrganismos e o perfil de sensibilidade dos antibióticos utilizados em Unidade de Terapia Intensiva. J Health Sci Inst. 2012; 30 (1):44-7.
- Sociedade Brasileira de Patologia Clínica. Recomendações da Sociedade Brasileira de Patologia Clínica/Medicina Laboratorial (SBPC/ ML): boas práticas em microbiologia clínica. Barueri: Sociedade Brasileira de Patologia Clínica, 2015.
- Sawhney N, Shinu P, Singh VA. Bacteriological profile and antibiotic susceptibility pattern of neonatal septicaemia in a tertiary care hospital. J Curr Microbiol App Sci. 2015;4(10):977-84.
- Reinaldo S, Diament D, Rigatto O, Gomes B, Silva E, Carvalho NB, et al. Diretrizes para tratamento da sepse grave/choque séptico: abordagem do agente infeccioso – controle do foco infeccioso e tratamento antimicrobiano. Rev. bras. ter. intensiva, São Paulo, v. 23, n. 2, p. 145-157, June 2011. http://dx.doi.org/10.1590/S0103-507X2011000200006.
- Dantas RC, Ferreira ML, Gontijo-Filho PP, Ribas RM. Pseudomonas aeruginosa bacteremia: independent risk factors for mortality and impact of resistance on outcome. J Med Microbiol. 2014;63 (12): 1679-87. DOI: 10.1099/jmm.0.073262-0.
- Fortuin-de Smidt MC, Singh-Moodley A, Badat R, Quan V, Kularatne R, Nana T et al; for GERMS-SA. Staphylococcus aureus bacteraemia in Gauteng academic hospitals, South Africa. Int J Int J Infect Dis. 2015 Jan;30:41-8. doi: 10.1016/j.ijid.2014. 10.011.
- Micek ST, Wunderink RG, Kollef MH, Chen C, Rello J, Chastre J, et al. An international multicenter retrospective study of Pseudomonas aeruginosa nosocomial pneumonia: impact of multidrug resistance. Crit Care. 2015;6(19):219-227. doi: 10.1186/s13054-015-0926-5.
- Dryden M, Andrasevic AT, Bassetti M, Bouza E, Chastre J, Baguneid M, et al. Managing skin and soft-tissue infection and nosocomial pneumonia caused by mrsa: a 2014 follow-up survey. Int J Antimicrob Agents. 2015 Apr 24;45 Suppl 1:S1-14. doi: 10.1016/S0924-8579(15)30002-9.
Correspondência
Alana de Souza
Universidade Alto Vale do Rio do Peixe
Rua Victor Baptista Adami, 800 – Centro
89500-000 – Caçador-SC, Brasil
